Chikungunya
Projet collaboratif et formulaire pour poster vos questions et/ou vos commentaires
Ce wiki est un projet collaboratif, auquel chacun peut apporter sa pierre, soit par les questions issues de sa pratique pour lesquelles les réponses sont incertaines ou absentes, soit par les réponses qu'il souhaite lui-même apporter.
Vous devez pour cela vous entrer votre question ou votre commentaire en utilisant notre formulaire en ligne ici...
Quelle est la diffusion réelle de la fièvre à Chikungunya ?
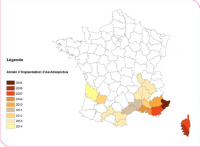
La diffusion du virus du chikungunya est rapidement croissante y compris en France métropolitaine.
Le virus du chikungunya (CHIK), transmis par un arthropode, Aedes albopictus, isolé pour la première fois en 1952 en Tanzanie à la fois chez l’homme et le moustique à l’occasion d’une épidémie non distinguable cliniquement de la dengue a été observé de façon sporadique en Indonésie jusqu’en 1985. Aucun cas ne fut ensuite signalé jusqu’à une série de foyers entre 2001 et 2007, et un pic en 2003, dans les îles de l’océan indien avec au total 15 207 cas, pour la plupart dans la province de JAVA. En 2006, le tiers de la population de la Réunion était touché.
D’autres pays et d’autres continents ont progressivement été affectés à partir de cas importés par des voyageurs en provenance de l’océan indien : Gabon – USA – Italie du Nord – Norvège – Allemagne – Espagne [1].
En France, introduit pour la première fois en 2004 dans les Alpes Maritimes, la zone d’implantation est en extension constante et concerne, en juin 2014, 18 départements métropolitains dans les régions Rhône Alpe, Midi-Pyrénées, Provence-Alpes-Côte d’Azur, Corse, Languedoc-Roussillon et Aquitaine. Entre mai et juin 2014 206 cas suspects ont été signalés et 72 confirmés, contre 2 cas pour la même période en 2013. 95% de ces cas concernent des voyageurs de retour des Antilles. Aucun cas autochtone n’a actuellement été confirmé [2].
Références :
Qualité de la preuve : niveau 2.
Mots clés : Chikungunya – épidémiologie [chikungunya – epidemiology].
Quelles sont les manifestations de l’infection par le virus Chikungunya ?
L’infection due au CHIK se manifeste, à tous âges, par de la fièvre et des arthralgies touchant une ou plusieurs articulations.
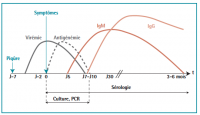
Après une incubation asymptomatique courte, en moyenne de 2 à 4 jours (jusqu’à 12 jours), le début est brutal avec une fièvre de courte durée entre 38 et 39° avec frissons (100% des cas), myalgies et douleurs et gonflements articulaires invalidants (98% des cas) touchant le plus souvent les genoux, chevilles et poignets mais aussi les petites articulations des mains et des pieds. La fièvre chute généralement en 2 à 3 jours et peut être suivie d’un rebond accompagné d’une bradycardie relative [1].
Des manifestations cutanées sont possibles entre le 2e et 3e jour de la fièvre dans 40 à 50% des cas (exanthème maculo-papuleux, prurit, aphtes) ainsi que des épistaxis et gingivorragies [2, 3].
Des complications graves sont exceptionnelles : hémorragies (3%), hépatites fulminantes (2%), méningoencéphalites (1%), sur une série de 876 patients en Inde en 2006 [2].
Références :
[1] Pialoux G, Gaüzère BA, Jauréguiberry S, Strobel M. Chikungunya, an epidemic arbovirosis. Lancet Infect Dis 2007; 7:319–27.
Qualité de la preuve : niveau 2
Mots clés : Chikungunya – signes et symptômes [chikungunya – signs and symptoms].
Une confirmation biologique est-elle nécessaire ?
En termes de santé publique et de prévention de la dissémination la confirmation biologique des cas suspects est de la plus haute importance dans toute la zone métropolitaine où la présence de l’Aedes albopictus est connue [1;2].
En période épidémique avérée, en cas de forme classique, la confirmation systématique n’est plus pertinente mais peut présenter un intérêt individuel (patients atteints de co-morbidité, femmes enceintes, nouveaux nés, formes atypiques) [1,2].
Le choix du test dépend du moment par rapport aux premiers symptômes:
- Avant J5 : RT-PCR seule (transcription inverse et amplification génique par réaction de polymérisation en chaîne).
- De J5 à J7 : sérologie et PCR
- Après J7 : sérologie uniquement (IGG et IGM) + 2e sérologie de confirmation au plus tôt 10 jours après le 1er prélèvement.
Il est primordial de bien préciser la date de début des symptômes pour définir au mieux les examens à réaliser [2].
Il n’est pas licite d’attendre les résultats et la confirmation biologique pour recommander les mesures préventives de protection individuelle qui seront ensuite levées en cas de négativité [1, 3].
Références :
Qualité de la preuve : niveau 3
Mots clés : Chikungunya – diagnostic [chikungunya –diagnosis].
Quelle est la prise en charge thérapeutique ?
Il n’y a aucun traitement spécifique du CHIK.
La prise en charge thérapeutique est uniquement symptomatique en tenant compte de l’état clinique et des éventuelles co-morbidités :
- Traiter la fièvre et des douleurs :
- Anti pyrétiques et antalgiques (paracétamol – ibuprofène - naproxène) [1;2;3;4;5].
- L’aspirine est déconseillée en raison du risque hémorragique ;
- Les corticostéroïdes utilisés ponctuellement en raison des signes inflammatoires articulaires n’ont pas fait la preuve de leur efficacité ;
- La chloroquine a été proposée pour le traitement d’arthrites chroniques consécutives à l’infection au CHIK résistantes aux autres traitements. Mais son action n’est pas claire et son utilisation n’est pas justifiée [2, 3].
- Veiller à une hydratation suffisante pour compenser les pertes dues à la transpiration et aux vomissements.
- Prévenir l’infection des autres membres de son entourage. Le patient doit systématiquement éviter d’être en contact avec des moustiques pendant la phase virémique correspondant aux quatre premiers jours de la maladie : isolement au lit dans la journée sous une moustiquaire imprégnée [5, 6].
Il importe de ne pas attendre la confirmation du diagnostic pour la mise en œuvre de ces mesures et de traiter comme tel tout cas suspect [5, 6].
Références:
[4] Pialoux G, Gaüzère BA, Jauréguiberry S, Strobel M. Chikungunya, an epidemic arbovirosis. Lancet Infect Dis 2007; 7:319–27
Qualité de la preuve: niveau 3
Mots clés: Chikungunya – traitement médicamenteux [chikungunya –drug therapy].
Comment évolue la maladie ?
Les polyarthralgies sont caractéristiques de la fièvre à CHIK généralement symétriques et touchant plusieurs articulations. Elles constituent le symptôme le plus invalidant [1].
La majorité des patients ont une amélioration partielle, voire totale de leurs arthralgies 1 à 2 semaines après le début de la maladie mais, pour beaucoup, elles peuvent persister plusieurs mois voire années.
Dans une série française de 391 patients (moyenne d’âge 50,2 ans) suivis en moyenne pendant 2 ans, la probabilité de récupération complète à 1 an était de 0,39. Parmi les facteurs de meilleur pronostic étaient relevés la moindre durée de la période aiguë, le plus jeune âge et le sexe masculin. Comme facteurs défavorables, un stade de début plus aigu, l’âge et l’existence de comorbidités [2, 3].
Références:
[1] Burt FJ, Rolph MS, Rulli NE, Mahalingam S, Heise MT. Chukungunya : a re-emerging virus. Lancet 2012; 379: 662–71.
Qualité de la preuve: niveau 2.
Mots clés : Chikungunya – signes et symptômes - complications [chikungunya – signs and symptoms - complications].
Comment prévenir la fièvre à chikungunya ?
Deux principes essentiels : limiter la présence des moustiques et réduire au minimum le risque de se faire piquer [1,2].
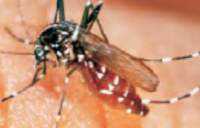
Le virus se transmet d’homme à homme par l’intermédiaire d’un moustique diurne « Aedes albopictus » encore appelé « moustique tigre » en raison de sa couleur spécifique : « ligne blanche centrale sur son thorax noir et rayures sur les pattes ». Il agit principalement en début et fin de journée.
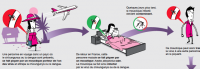
Pendant au moins une semaine après l’apparition des symptômes la personne malade peut contaminer un moustique sain qui devient lui-même contaminant pour une autre personne.
Deux types de mesures s’imposent, collectives et individuelles [3].
- Collectives : suppression de tous les possibles gites larvaires (eau stagnante) au domicile et à proximité.
– Vider les vases, les soucoupes des pots de fleurs ou les remplir de sable humide.
– Supprimer ou vider régulièrement les petits récipients pouvant contenir de l’eau dans les jardins.
– Rendre les bidons de récupération d’eau de pluie inaccessibles aux moustiques (les couvrir d’une moustiquaire ou d’un tissu fin), retourner les arrosoirs.
– Prévoir une pente suffisante pour que l’eau ne stagne pas dans les gouttières, veiller à la bonne évacuation des eaux de pluie.
– Ranger à l’abri de la pluie tous les stockages pouvant contenir de l’eau : pneus, bâches plastique, jeux d'enfants.
- Individuelles : pour les personnes se rendant en zone endémique ou en revenant et présentant des signes compatibles avec une infection à CHIK [3, 4].
– Privilégier le port de vêtements adéquats, couvrants, amples et longs, éventuellement imprégnés d’insecticides.
– Utiliser des répulsifs cutanés sur les parties du corps non couvertes.
– Utiliser des moustiquaires (moustiquaires de lit, de berceau), de préférence imprégnées, et penser à vérifier leur intégrité.
– Limiter les activités en extérieur en fin d’après-midi, au crépuscule et à l’aube (pics d’activité du moustique).
Aucune mesure n’est efficace à 100% ; c’est la somme de mesures individuelles et collectives qui permet de diminuer la transmission.
Le plan anti dissémination prévoit, en situation non épidémique ou inter épidémique, le signalement de tous les cas suspects en précisant si la personne a séjourné en zone de circulation du virus dans les 15 jours précédent le début des signes pour détecter les cas importés et mettre en œuvre les mesures de lutte anti-vectorielle adaptées.
En période épidémique les dispositifs de recueil des données par les réseaux sentinelles des plans régionaux prennent le relai sur la déclaration obligatoire [5].
Références:
[1] INPES. Maladies transmises par les moustiques – Chikungunya. Actualités juin 2014.
Qualité de la preuve: niveau 3.
Mots clés: Chikungunya – prévention et contrôle [chikungunya –prevention and control].